
膵IPMN

膵IPMN
恐らくあなたは病院の先生からこの病名を告げられ、???と思って帰宅後、でも膵臓って怖いっていうし、と検索してこの記事にたどり着かれたのではないでしょうか。
この記事は膵臓を専門にする、立川髙島屋S.C.大腸胃食道の内視鏡・消化器内科クリニックの院長谷口が忖度なし、嘘偽りなしで書いていますので、少し細かいですが大事なお話ですので、ぜひ最後までお読みください。必ずあなたのお力になれると思います。

心配ですよね 意味不明ですよね
先生の言うことも結局、大丈夫なのか要注意なのか、なんだか釈然としないですよね
IPMN、正式名称をIntraductal Pappilary Mucinous Neoplasm膵管内乳頭粘液性腫瘍と言います。余談ですが実はIPMNの英語病名には膵臓というワードが入っていないため、几帳面な先生はIPMNと書くときわざわざ必ず膵IPMNと書いたりします。日本人からするとなんてわかりにくい病名なんだと思いますが、外国人からはまあまあしっくりくるらしく?、結局こんなわかりにくい病名のまま定着したようです。
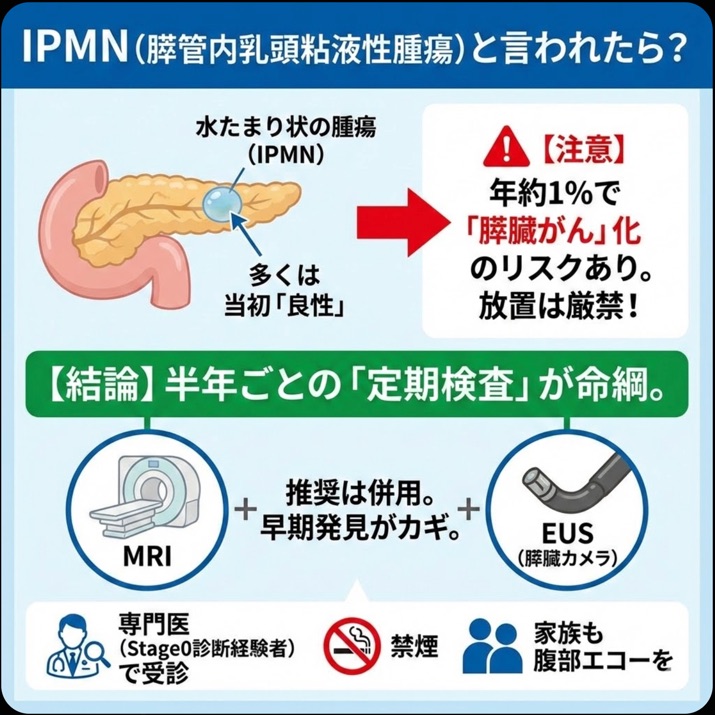
それで結局IPMNってなんなの?という話ですが、簡単にいうと膵臓にできる腫瘍の一種です。その中でも、のう胞性腫瘍という水たまりのような見た目になる腫瘍の一種なので、よく膵のう胞(膵臓にできる水たまりの総称)と呼ばれます。病院で膵のう胞、と言われた患者様は、正確にはこのIPMNであることが多いです。
これは少し細かい話なので読み飛ばしてもらってよいですが、膵のう胞(水たまり)ということは液状の腫瘍なの?と思う方もいると思いますが実際は、膵管にできる芝生みたいな薄い腫瘍がその本体で、その薄い腫瘍がたくさんの粘液を出すので、その粘液が膵管に渋滞・鬱滞・たまったものが画像検査では膵のう胞(水たまり)として見えているのです。ですので、実際の薄い芝生のような腫瘍本体は画像検査では見えておらず、もし今後その見えないはずの腫瘍本体が見えてきたら、IPMNががん化(悪性化)してきたサインとして考えられるのです。そのサインを見逃さないために、今後は半年に1回くらいのペースで何かしらの膵臓の検査を続けないといけません。
よくインターネットや教科書をみるとIPMNの話になると必ず最初に分枝型か主膵管型かなんて話が出てきます。これは医学生相手、医者相手の話であれば大事ですが、実際の患者様がこの違いを知っておくメリットって実はほとんどありません。
まずひとつは、ほとんどが分枝型だからです。分枝型IPMNで主膵管が少し開いているときに混合型とか、主膵管型の可能性も、、という先生はあまりわかっておられないのだと思います。分枝型IPMNから溢れ出た粘液によって主膵管が少し開いていることが多々あるからです。
次に、分枝型でも主膵管型でも結局対応に変わりがないからです。定期的に適切な検査を受けて、もしも悪性化したときの早期診断、早期治療に結びつけるという計画に違いがないからです。あえてひとつだけこの分類が現場に関わりを持つのは、いざ悪性化したかも、手術したほうがよいかも、となったときに、手術計画に少し影響するというところだけです。主膵管型の場合、主膵管を広く這っていることがあるため、きちんとそれを取り切るために分枝型のときより神経を尖らせて手術計画を検討する必要があるからですが、それはいざ手術となったときに医療者が考えることなので、やはり患者様はこの区別をする必要、ほぼないのです。
逆に言うと、IPMNのときに患者様に分枝型と主膵管型の話を長々と患者様にする先生がいたら、あんまり患者様に伝えるべき本質をわかっていないあるいは知識を披露しているだけかと思ってよいかと思います。
IPMNは良性〜悪性まで幅のある腫瘍で、多くは最初良性で診断されます。ですので、IPMNと言われた、膵臓の腫瘍の一種らしい、膵臓がんは怖いからもうおしまいだ、とは全然思わなくてよいです。
ただ、IPMNは年1%くらいの確率で悪性になってしまう可能性があるので、それに注意するため、今後は定期的な膵臓の検査をしないといけないということだけ、しっかり覚えておいてください。
ここでまた大きな不安を抱える方もいますが、年1%ということは、年99%は悪性化しないということです。
悪性化or膵臓がん発生というややこしい表現をしているのには理由があります。IPMNの患者様が膵臓がんになるときは、IPMNそのものががん化するとき(IPMN由来膵癌)と、IPMNとは別の場所に膵臓がんができるとき(IPMN併存膵癌)の2種類があり、それらが生じる可能性は五分五分なのです。
それら2つは全く別の見え方をしていきますので、注意の仕方も異なってきます。
まずIPMNそのものががん化(悪性化)するときは、結構簡単に見つけられます。なぜならMRIやEUS(膵臓カメラ=超音波内視鏡検査)さえ行っていれば、本来目に見えないはずの芝生のような薄い腫瘍のIPMN本体が大きく目に見えるようになるからです。そしてIPMNそのものががん化するときは結構目に見え始めてから手遅れになるまで時間的猶予があることが多いため、間に合う段階で見つけられる可能性は、私見ですが8割以上はあると思います。
次にIPMNとは別の場所に普通の膵臓がんができるとき、定期的な検査で間に合う段階で見つけられるのか、これが大きな世界的な課題になっています。なぜなら普通の膵臓がんと同じ話なので、診断されてから手遅れになるまでがあっという間だからです。結果、多くの膵臓がん患者様は手遅れな状態で見つかります。ですが、日本の本当に凄い先生たちが、Stage0膵臓がんの診断方法を発見、体系化してくださったおかげで、定期的に適切な検査を行っていれば半分くらいの膵臓がんは助かる段階で診断できるようになったと思います(これも私見です)。ただ、残り半分くらいではそれでも厳しいことがあるのも事実です。ですが、100%ではなくとも、膵臓がんになって死ぬ確率が半分に減るのなら、しっかり定期検査していくべきだ、と思えるのではないのでしょうか。
よく膵のう胞やIPMNの病名を患者様に告げたとき、何に気をつけたらよいですか、と聞かれます。食事や運動や生活のことを仰っているのですが、正直こうしたら絶対大丈夫というデータはあまり聞いたことがありません。
あえて言いますと、膵臓がんのリスクとされているタバコや大量飲酒、糖尿病などを併せ持ってしまうとさらに膵臓がんのリスクが上がってしまうと思いますので、節酒・禁煙・健康的な食事運動をお伝えしますが、たいていすでに健康に気を遣っていらっしゃる方が多いので、節酒・禁煙はそもそも達成されていることが多いです。
医学用語では膵臓がんのサーベイランスと表現したりします。サーベイランスは監視という意味で、膵臓がんが出現してこないか見張って、もしも出てきてしまったとき手遅れになる前に早期発見し、早期治療して命を落とさないようにするということです。基本戦略はこの、定期検査で注意深く監視していく、ということです。
この問いが、世界中で増え続ける膵臓がん死を減らすための、最重要課題です。
この問いの正確な答えは実はまだありません。なぜなら、こうやっておけば絶対に膵臓がんで死なないよ、なんて戦略を編み出した人がまだ世界に1人もいないからです(もしいたら凄いこと+すぐ全世界へ共有されて全員がそれを実行し膵臓がんで死ぬ人が減っているはずです)。
ただ、もちろんこうやっておけばよさそう、というのはすべての膵臓専門医の頭の中にありまして、よく言うのが半年毎にMRIとEUSを交互(あるいは両方)というやつです。EUSは超音波内視鏡の略で、当院では患者様に伝わりやすいよう膵臓カメラと呼んでいます。
Stage0膵臓がんを早期診断する鍵は、CTやMRIにおける限局性膵萎縮・膵管変化と、EUSにおける淡い低エコーという3つの所見の合わせ技が有用と考えています。ただ、CTを何度も撮るのは放射線被曝の点で敬遠され、MRIのほうが膵管変化に気づきやすいことから、膵臓がんのサーベイランス(監視)ではCTではなくMRIのほうが頻用されます。またMRIの結果だけでStage0膵臓がん確定!と言い切れることは実は少なく(そんなときはStage1-2のことが多い)、確実に助かるStage0膵臓がんを見つけるためにはEUS(膵臓カメラ)による所見(淡い低エコー)も重要なのですね。MRIでうーんどうでしょう、と思っていたのがEUSで怪しいねとなったり、稀ですが、MRIで全く異常なくてもEUSだけでこれはという所見が得られることもあります。なのでこのMRIとEUSを組み合わせた検査スケジュールが、行うべき適切な検査となります。
あれ、腫瘍マーカーは?と思った方がいるかもしれません。腫瘍マーカーはStage1-2くらいで上昇してくるため、万が一MRIやEUSでStage0を見逃してしまうとき、あるいは進行が凄く速いときの転ばぬ先の杖にはなりますが、腫瘍マーカーを頼りに早期診断、早期治療を狙うのは基本的にStage1-2で見つけようとする作戦です。Stage1Aなら助かるかもしれませんがそれより先に進むと助かるかどうか運否天賦になってしまいます。そしてStage1AからStage1BあるいはStage2までの期間はかなり短いです(私見では半年ほど)。その半年の間にちょうど腫瘍マーカーを測って、気づいて診断治療までこぎつけるためには少なくとも3ヶ月に1回くらい腫瘍マーカーみないと安心感ない、と考えます。ですので、腫瘍マーカーだけで助かる膵臓がんを見つけようとするのはちょっと厳しいです。となると、全員が全員何回も痛い血液検査をしていただかなくてもよいのでは、と考えています。何かの採血のついでに確認するのは賛成です。
最後にもうひとつ、定期的に適切な検査を受ける際に重要なことは、Stage0膵臓がんをきちんと診断できる(多くの診断歴のある)先生にMRIやEUSをやって頂くというのが重要です。これを言ってしまうと元も子もないというか、そんな先生実はかなり少ないのですが、ただこれが本当に最後で大事なポイントで、どんなに凄い病院の先生でも、どんなに有名な消化器内科の先生でも、Stage0膵臓がんの診断経験が豊富でない先生だと、せっかくMRIやEUSでStage0膵臓がんのサインが出てきたときにすぐに気付けないんですね。どの先生がその先生なのか、、というのは失礼を承知で先生御本人に聞いてみてもよいですし、ホームページ等から見つけてみてもよいでしょう。立川髙島屋S.C.大腸胃食道の内視鏡・消化器内科クリニックには、病院で膵臓がん早期診断に打ち込んでいたとき、4年間で16例(なかなか多い数です)のStage0膵臓がんを診断した院長がおります。またお住まいが立川市から遠い方で、わざわざ遠くからセカンドオピニオンに来てくださった方には、この先生なら安心して任せられますよと患者様にお教えすることもあります。
この検査の頻度、時間感覚というのも医療においては大変重要なテーマで、きちんと研究で何ヶ月間隔が正しいと証明されている分野もありますが、前述の通り膵臓がんのサーベイランス(監視)においては、何が正しいかまだ証明されておりません故、検査期間の正解ももちろん証明されておりません。
ただ、現場の膵臓専門医の先生たちの多くのご経験の結果、1年では遅い、3ヶ月では負担も多いだろうし早い、半年がちょうどよさそう、という共通認識が形成されてきたということです。
立川髙島屋S.C.大腸胃食道の内視鏡・消化器内科クリニックの院長、私谷口も同じ病院の他の先生の症例や、過去の症例をたくさん振り返っていたとき、1年間隔のフォローでは診断が間に合わないということを知る経験が複数回あり、やはり1年ごとはギャンブル的だと考えています。
これはあまりおどかすような言い方をする必要はないのですが、膵臓のご病気はやや遺伝性があると言われます。膵のう胞がある方のご親戚は膵のう胞があることが多いし、膵臓がんの方のご親戚は膵臓がんのリスクが少し高い。
ただ、そこまで強い力ではありませんので、あまりおどかしすぎず。でも、最低限の検査、腹部エコー検査は必ず毎年やっておいたほうがよいです。腹部エコー検査は本当に価値のある検査ですが、毎年の人間ドックや健康診断のメニューに入っていないと定期的に受けていない方が結構多く、すると肝臓がん、胆嚢がん、膵臓がん、腎臓がんなどのがんの早期診断は難しくなります。気づいたら手遅れ、になります。
ご自身がIPMN、あるいは膵のう胞と言われた方は、できれば血の繋がった大切なご親戚には、あなたも毎年腹部エコー検査は受けたほうがよいかもしれないよー、と伝えてあげてください。その方の未来を救えるかもしれません。
長くなってしまいましたが、まとめますと。
以上が立川髙島屋S.C.大腸胃食道の内視鏡・消化器内科クリニック院長からのおすすめです。
TOP